Erysipelas of the lower limb: Study of 400 cases
Amina Aounallah1,2, Ines Lahouel1,2, Marouen Belkahla1,2, Mouna Korbi1,2, Amel Mbazaa1,2, Wafa Saidi1,2, Sana Mokni1,2, Lobna Boussofara1,2, Rima Gammoudi1,2, Najet Ghariani1,2, Mohamed Denguezli1,2, Colandane Belajouza1,2, Rafiaa Nouira1,2
1Sousse University, Sousse, Tunisia, 2Department of Dermatology, Farhat Hached Hospital, Sousse, Tunisia
Corresponding author: Dr. Ines Lahouel, E-mail: Lahouel.iness@gmail.com
Submission: 01.04.2017; Acceptance: 03.08.2017
Doi: 10.7241/ourd.2017s.4
ABSTRACT
Introduction: Erysipelas is an acute, non-necrotizing dermo-hypodermitis of predominantly streptococcal origin.
Objective: To clarify the epidemiological and evolutionary features of the lower limb erysipelas through a hospital series.
Materiels and Methods: We retrospectively analyzed all cases of lower limb erysipelas hospitalized in the Department of Dermatology of the Farhat Hached Hospital of Sousse between January 2000 and December 2015 (10 years).
Results: Four hundred cases of erysipelas of the lower limb were recorded. The mean age of the patients was 55.82 years. The sex ratio was 1.51. The main predisposing factors were sedentarity, diabetes and obesity. In 96.75% of cases, entry lesion, like mycoses or traumatic injuries was noted. Clinically, a classic presentation of erysipelas was described in all cases. Erysipela was unilateral in 96% of cases. Treatment was based on intravenous penicillin G in 86.5% of cases, on an average of 9.75 days. The evolution was favorable in 83.25% of cases. Antibioprophylaxis was prescribed in 38% of cases. Loco-regional and general complications were noted in 10.25% of cases. Three patients died. Late complications were dominated by relapses and persistence of sequelled lymphedema.
Key words: Erysipelas; Predisposing factors; Treatment; Complications
RÉSUMÉ
Introduction: L’érysipèle est une dermo-hypodermite aigue, non nécrosante, d’origine principalement streptococcique.
Objectif: préciser les particularités épidémio-cliniques et évolutives de l’Erysipèle du membre inferieur à travers une série hospitalière.
Matériel et Méthodes: Nous avons rétrospectivement analysé tous les cas d’érysipèle du membre inférieur hospitalisés dans le service de dermatologie de l’hôpital Farhat Hached de Sousse entre janvier 2000 et décembre 2015 (10 ans).
Résultats: Quatre cents cas d’érysipèle du membre inférieur ont été recensés. L’âge moyen des patients était de 55.82 ans. Le sexe ratio était de 1.51. Les principaux facteurs favorisants étaient : la sédentarité, le diabète et la surcharge pondérale. Une porte d’entrée à type d’intertrigo interorteil ou de plaie traumatique était notée dans 96.75% des cas. Cliniquement, un tableau typique d’érysipèle était décrit dans tous les cas. L’atteinte était unilatérale dans 96% des cas. Le traitement était à base de pénicilline G par voie intraveineuse dans 86,5% des cas pendant en moyenne 9.75 jours. L’évolution était favorable dans 83.25% des cas. Une antibioprophylaxie était prescrite chez 38% des cas. Les complications loco-régionales et générales précoces étaient notées dans 10.25% des cas. Trois patients étaient décedés. Les complications tardives étaient dominées par les récidives et la persistance d’un lymphoedème séquellaire.
Key words: Érysipéle, Facteurs favorisants, Traitement, Complications
INTRODUCTION
L’érysipèle est une dermo-hypodermite aigue bactérienne, non nécrosante, causée principalement par le streptocoque bêta-hémolytique du groupe A (SBA) [1]. Il s’agit d’une infection fréquente, à l’origine d’une morbidité importante en terme de retentissement socio-économique [1–3].
L’objectif de notre étude est de préciser les particularités épidémio-cliniques, bactériologiques et évolutives de l’érysipèle des membres inférieurs (EMI) à travers une étude hospitalière.
MATÉRIEL ET MÉTHODES
Nous avons rétrospectivement colligé tous les cas d’EMI hospitalisés dans le service de dermatologie de l’hôpital Farhat Hached de Sousse durant la période allant du 1ier Janvier 2000 jusqu’à Décembre 2015. Les critères d’hospitalisation étaient: l’existence de signes locaux de gravité (bulles, purpura, necrose, abcédation) ou généraux, une fragilité du terrain sous jacents (âge supérieur à 60 ans ou comorbidité), une suspicion d’association à une phlébite, une inefficacité du traitement initial fait en ambulatoire.
Les données épidémiologiques, cliniques, paracliniques, thérapeutiques et évolutives étaient recueillies et analysées en utilisant le logiciel SPSS.
RÉSULTATS
Sur une période de 15 ans, quatre cents patients hospitalisés pour érysipèle du membre inférieur ont été recensés. L’érysipèle représentait 7.49% de l’ensemble des hospitalisations en dermatologie durant la même période. L’âge moyen des patients était de 55.82 ans (6 à 92 ans). Il y avait 241 hommes et 159 femmes (exe ratio (H/F) de 1.51).
Le délai moyen de consultation était de 8.13 jours. Sur le plan clinique, une hyperthermie supérieure à 38° C était retrouvée chez 69.75% des patients. Des frissons étaient rapportés chez 158 patients (39.5%). Une altération de l’état général était observée dans 18.75% des cas. Un état confusionnel était constaté chez 9 malades (2.25%). Un aspect inflammatoire typique du placard d’érysipèle était présent chez tous les patients avec un bourrelet périphérique dans 18 cas (4.5%), des bulles dans 135 cas (34%) et un purpura pétéchial dans 30 cas (8%). Des pustules étaient notées au sein du placard inflammatoire dans 25 cas (6%) et un véritable abcès était retrouvé dans 9 cas (2.25%). Des ulcérations superficielles étaient observées dans 32 cas (8%). Un phlegmon et une nécrose superficielle étaient objectivés dans 2 cas. Une trainée lymphangitique était observée dans 25 cas (6.25%) et une adénopathie satellite dans 120 cas (30%). L’atteinte était majoritairement unilatérale (96%). La localisation élective était la face antéro-interne de la jambe (64.25%).
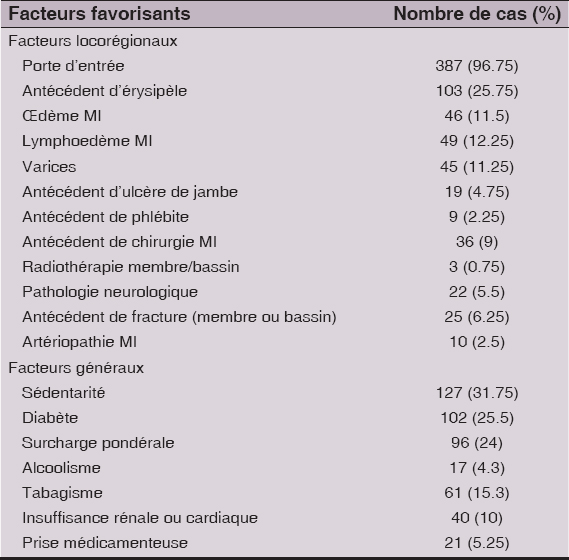
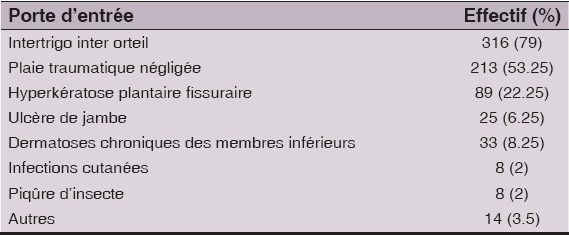
Des facteurs favorisants étaient retrouvés dans 393 cas (98.25%), répartis en facteurs locorégionaux et généraux (Tableau 1). L’existence d’une porte d’entrée était le facteur favorisant locorégional le plus fréquent. Celle-ci était dominée par l’intertrigo inter orteil et les plaies traumatiques (Tableau 2).
Sur le plan paraclinique, un syndrome inflammatoire biologique était observé dans la majorité des cas. Le dosage des anticorps antistreptolysine, réalisé dans 2 cas et refait à 15 jours d’intervalle, dépassait les 200UI/ml dans les deux cas.
Sur le plan bactériologique, des prélèvements cutanés étaient pratiqués dans 40.5% cas; Ceux-ci étaient positifs dans 58.64% des cas. Les principaux germes isolés sont résumés dans le tableau 3. Le germe le plus souvent identifié au prélèvement bactériologique était SBA seul ou associé à d’autres bactéries telles que le staphylocoque auréus. Les hémocultures réalisées dans uniquement 4 cas, étaient positives à Staphylocoque aureus dans un seul cas.
La durée moyenne d’hospitalisation était de 10.76 jours. L’antibiothérapie de choix était la pénicilline G par voie intraveineuse à la dose de 12 à 16 millions d’unité/jour en 4 prises, prescrite dans 346 cas (86,5%) en monothérapie, dans 7% en bithérapie (associés à l’oxacilline) et dans 0.75% des cas en trithérapie. La durée moyenne de la pénicillinothérapie était de 9.75 jours. Celle-ci était changée par une 2ième antibiothérapie devant une inefficacité ou une intolérence thérapeutique dans 64 cas (16%). En cas d’allergie à la pénicilline, d’autres molécules ont été utilisées: la lincomycine dans 26 cas et l’érythromycine dans un cas.
Un traitement anticoagulant était prescrit dans 80 cas devant la suspicion clinique d’une thrombophlébite confirmée par l’écho-Doppler dans 2 cas et l’existence de facteurs de risque thrombo-emboliques dans 78 cas (19.5%).
L’évolution était favorable sous traitement dans 83.25%. Des complications étaient notées dans 41 cas (10.25%). Les complications loco-régionales précoces étaient à type d’abcédation (10 cas), de phlyctènes (7 cas), de phlegmon (1 cas), de nécrose cutanée superficielle (2 cas), d’artérite réactionnelle (2 cas), de fasciite nécrosante (1 cas) et de thrombophlébite dans 2cas. Les complications générales étaient à type de septicémie à staphylocoque auréus (1 cas), de décompensation de tares (4 cas) et de toxidermie de type rash maculo-papuleux aux pénicillines dans 11 cas.
Les complications tardives étaient dominées par les récidives de l’érysipèle (21.5%) et la persistance d’un lymphoedème séquellaire (0.25 %). Une antibioprophylaxie (Extencilline: 2.4MU/15jours) pendant une durée moyenne de 6 mois était prescrite chez 152 patients (38%). 3 décès ont été notés par: arrêt cardio-vasculaire dans 1 cas, infarctus du myocarde dans 1 cas et choc hypovolémique dans le 3ème cas.
DISCUSSION
Le profil épidémiologique de l’érysipèle du membre inférieur est particulier en tunisie. Dans notre série, l’âge moyen était de 55.82 ans et le sexe ratio H/F était de 1.51. Des facteurs favorisants sont souvent retrouvés. Selon une revue de littérature, des facteurs généraux sont notés dans 50% à 78,5%des cas [2,4,5]. Parmi ces derniers, on retrouve l’alcoolisme, le diabète, l’obésité et l’immunodépression [4–7]. La sédentarité, le diabète et la surcharge étaient les principaux facteurs retrouvés chez nos patients.
La fréquence des facteurs locorégionaux est estimée entre 77,2% des cas et 93,2% des cas [3,4]. Les principaux facteurs sont l’existence d’une porte d’entrée, une atteinte vasculaire périphérique et la présence d’un œdème secondaire le plus souvent à une atteinte lymphatique [2,6].
Le diagnostic de l’érysipèle est clinique. Il touche dans plus de 85% les membres inférieurs. L’atteinte cutanée est caractérisée par l’apparition brutale d’un placard inflammatoire érythémateux chaud douloureux et oedémateux qui s’étend rapidement [8]. Le bourrelet caractéristique est rarement retrouvé. On peut observer également des bulles, un purpura pétéchial, des pustules mais sans nécrose. Une adénopathie sensible est retrouvée dans 46% des cas et une lymphangite dans 26% des cas. Chez nos patients, un aspect inflammatoire typique du placard d’érysipèle était décrit chez tous les patients. Un bourrelet périphérique était présent chez uniquement 18cas (4.5%). Une trainée lymphangitique était observée chez 6.25% des cas er une adénopathie satellite dans 30% des cas.
L’étiologie streptococcique est largement dominante 79% des cas et principalement le SBA (67% des cas) [2,8,9]. L’érysipèle staphylococcique (17 %) serait plus retrouvé chez des sujets ayant des troubles de la vascularisation lymphatique [2,9]. Certains bacilles à gram négatif ont également été retrouvés dans des érysipèles seuls ou associés à d’autres bactéries notamment des cocci à Gram positif [9].
La mise en évidence de l’agent responsable de l’érysipèle reste impossible dans 20% des cas [9]. Dans notre série, le Streptocoque groupe A était isolé seul dans 22.1%. Le staphylocoque aureus était incriminé seul dans 9.47% des cas et associé au Streptocoque A dans14.73% des cas3
Le traitement par un antibiotique que ce soit pénicilline, macrolide ou synergistine permet une évolution favorable dans 76 % à 84 % des cas [10]. L’évolution chez nos malades était favorable sous traitement dans 83.25% des cas. Le traitement par pénicilline G par voie veineuse, comme préconisé chez la majorité de nos patients, reste le traitement de première intension de l’érysipèle. Le relais par voie orale à partir du sixième jour ou lorsque les signes locaux commencent à régresser est préconisé [2].
La durée d’hospitalisation est de 5 à 7 jours chez les jeunes [11] et 10 à 13jours dans la plupart des études [10]. Chez nos patients, elle était d’une dizaine de jours.
Des complications peuvent être locorégionales ou d’ordre général [10]. Des abcès et/ou une nécrose pourraient apparaître au niveau de l’érysipèle et justifier un geste chirurgical. Les phlébites profondes sont rares en dehors des sujets à risques préexistants, ce qui ne justifierait en aucun cas la mise systématique des patients atteints d’érysipèle sous anticoagulants sauf en cas d’existence de facteurs de risque thromboemboliques. Cependant, le port de contention élastique et le lever précoce sont préconisés à titre préventif. La mortalité sous traitement est estimée à 0.5% et serait en rapport direct avec la comorbidité [12].
Selon les données de la littérature, les récidives sont retrouvées à une fréquence entre 17 et 25% des cas [10]. Les complications tardives de nos patients étaient dominées par les récidives dans 21.5% des cas et la persistance d’un lymphoedème séquellaire dans 10.25% des cas.
La prévention de récurrences, comme nous l’avions préconisé pour 38% de nos patients est basée sur une antiobioprophylaxie par benzyl penicilline à raison de 2.4MU en intamusculaire toutes les 2 à 3semaines pendant 3 à 6 mois. En cas de contre indication de cette dernière, la pristinamycine est alors justifiée [13].
CONCLUSION
L’EMI reste une affection fréquente avec une tendance marquée aux récidives. L’identification des facteurs pronostiques permettrait de distinguer des groupes de malades en fonction de leur évolution prévue et de proposer une prise en charge adaptée.
RÉFÉRENCES
1. Zaegel R, Blamoutier J. L’érysipèle récidivant A propos de 13 observations. Rev FrançAllergol. 1978;18:217-23.
2. Becq-Giraudon B. L’érysipèle:prévention primaire et secondaire. Med Mal Infect. 2000;30:370-8.
3. Eriksson B, Jorup-Rönström C, Karkonnen K, Sjöblom AC, Holm SE. Erysipelas:clinical and bacteriologic spectrum and serological aspects. Clin Infect Dis. 1996;23:1091-8.
4. Lanoux P, Penalba C, Legin C, Kivade M, Reveil JC. L’érysipèle, àpropos de 118 observations. Méd Mal Infect. 1993;23:908-12.
5. Crickx B, Cheuron F, Sigal-Nahum M, Bilet S, Faucher F, Picard C, et al. Erysipèle:données épidémiologiques, cliniques et thérapeutiques. Ann Dermatol Vénérol. 1991;118:11-6.
6. PitchéP, Diatta B, Faye O, DianéBF, SangaréA, Niamba P, et al. [Risk factors associated with leg erysipelas (cellulitis) in sub-Saharan Africa:A multicentre case-control study]. Ann Dermatol Venereol. 2015;142:633-8.
7. Pitche P, Tchangai-Walla K. Les érysipèles de jambe en milieu hospitalier àLomé(Togo). Bull Soc Pathol Exot. 1997;90:189-91.
8. Jaussaud R, Kaeppler E, Strady C, Beguinot I, Waldner A, Rémy G. Existe-t-il une place pour les AINS/corticoids dans la prise en charge de l’érysipèle? Méd Mal Infect. 2000;30:347-51.
9. Vaillant L. Critères diagnostiques de l’érysipèle. Méd Mal Infect. 2000;30:306-14.
10. Bernard P, Bedane C, Mounier M, Denis F, Bonnetblanc JM. Dermohypodermites bactériennes de l’adulte. Incidence et place de l’étiologie streptococcique. Ann Dermatol Vénérol. 1995;122:495-500.
11. Crickx B. Erysipèle:évolution médicale sous traitement. Complications. Méd Mal Infect. 2000;30:359-64.
12. MahéE, Toussaint P, Boutchnein S, Guiguen Y. Erysipèle dans la population jeune d’un hôpital militaire. Ann Dermatol Vénérol. 1999;126:593-9.
13. Schmit JL. Enquête prospective. Erysipèle et cellulite nécrosantes:quelle prise en charge en milieu hospitalier? Méd Mal Infect. 2000;30:331-5.
Notes
Source of Support: Nil
Conflict of Interest: None declared.

Comments are closed.